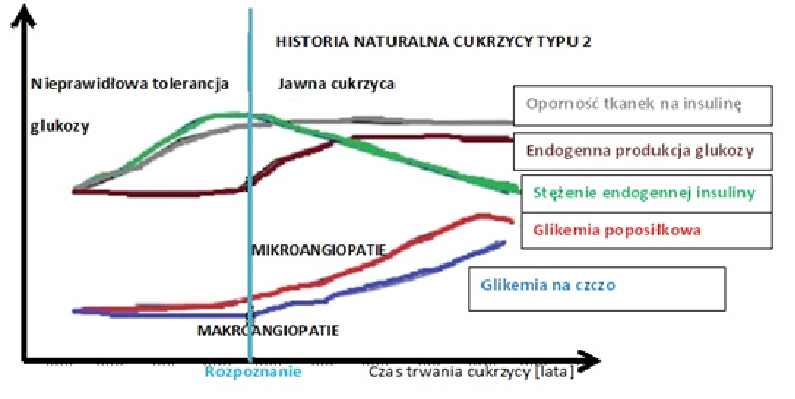
Jakie mechanizmy bezpośrednio prowadzą do powstania cukrzycy typu 2 ?
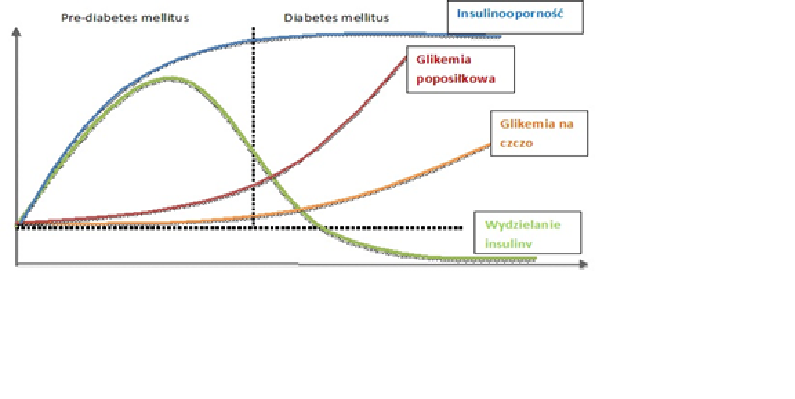
Zaburzenia prowadzące do rozwoju cukrzycy typu 2 to: upośledzenie wydzielania insuliny przez komórki β trzustki oraz insulinooporność tkanek.
- Defekt wydzielania insuliny
Wydzielanie insuliny po posiłku odbywa się zasadniczo w dwóch następujących po sobie fazach:
Za I fazę wydzielania insuliny w znacznej mierze odpowiedzialne są hormony inkretynowe. Są to hormony inkretynowe, GLP-1 (ang. glucagon-like peptide-1) i GIP (ang. glucose-dependent insulinotropic polypeptide). Są one wydzielane do krwi w odpowiedzi na pokarm bogaty w węglowodany i tłuszcze, a stymulując trzustkę do wydzielania insuliny zapobiegają hiperglikemii poposiłkowej (tzw. postprandialnej).
W badaniach zaobserwowano, że osoby, którym doświadczalnie podano określoną ilość glukozy drogą doustną, szybciej osiągają wyższe stężenia insuliny we krwi, w porównaniu do osób, które zastosowały taką samą ilość glukozy, ale drogą dożylną. Dzieje się tak dlatego, że w przypadku drogi doustnej wydzielane są w jelitach wspomniane hormony inkretynowe, które istotnie stymulują trzustkę do wydzielania insuliny.
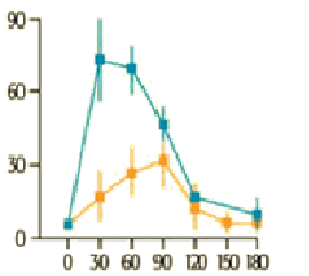
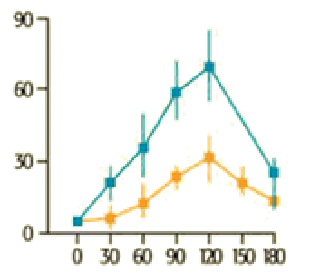
Osoby bez cukrzycy typu 2 Osoby z cukrzycą typu 2
Niebieską linią na obu wykresach zaznaczono ilość wydzielonej insuliny w odpowiedzi na doustne podanie 50 g glukozy. Żółtą linią na obu wykresach zaznaczono ilość wydzielonej insuliny w odpowiedzi na dożylne podanie 50 g glukozy.
Powyższe wykresy ilustrują zaburzenia wydzielania insuliny u osób z cukrzycą typu 2. Zniesienie I fazy wydzielania tego hormonu prowadzi do dwóch konsekwencji:
- Hiperglikemii poposiłkowej
- Hiperinsulinemii
U osób z cukrzycą typu 2 zaobserwowano obniżenie stężenia jednego z hormonów inkretynowych – GLP-1 (glukagonopodobny peptyd 1, wydzielany przez komórki L jelit). Obniżenie stężenia GLP-1 będzie prowadziło do zilustrowanych powyżej patologii.
- Oporność tkanek na działanie insuliny (insulinooporność)
Jedną z kolejnych przyczyn wystąpienia cukrzycy typu 2 jest insulinooporności, która polega na tym, że trzustka prawidłowo, lub nawet w nadmiarze, wydziela insulinę, natomiast ta nie może wywrzeć swojego działania regulatorowego na poszczególne komórki, ponieważ komórki nie potrafią na jej sygnał prawidłowo odpowiedzieć. Tę oporność można podzielić na 3 typy:
- Insulinooporność przedreceptorowa – insulina dociera do swojego receptora, ale nie jest w stanie złączyć się z nim skutecznie, ponieważ jest „zmutowana” (z powodu mutacji odpowiedniego genu kodującego insulinę), co powoduje, że nie może ona wywrzeć swojego działania biologicznego.
- Insulinnooporność receptorowa – insulina dociera do swojego receptora, łączy się z nim, ale nie jest w stanie przekazać dalej odpowiedniego sygnału, ponieważ sam receptor jest uszkodzony (na przykład z powodu mutacji genu receptora insulinowego). To powoduje, że insulina nie wywiera swojego efektu.
- Insulinooporność wewnątrzkomórkowa – insulina dociera do swojego receptora, łączy się z nim, ale na dalszych wewnątrzkomórkowych etapach przekazywania sygnału dochodzi do zaburzeń, czego efektem jest m.in. brak aktywacji błonowego transportera dla glukozy GLUT4. Również nadmiar odkładających się kwasów tłuszczowych może upośledzić transdukcję sygnału. Jest to najczęstszy mechanizm prowadzący do rozwoju insulinooporności.
Warto wspomnieć, że insulinooporność nie towarzyszy tylko cukrzycy typu 2. Istnieją inne choroby w patogenezie których dużą rolę odgrywa ten proces. Są to m.in:
- Zespół metaboliczny (dawniej zwany zespołem X)
- Zespół obturacyjnego bezdechu sennego (OSA)
- Zespół policystycznych (wielotorbielowatych) jajników (PCOS)
- Hemochromatoza
- Lipidostrofia
- Hipogonadyzm
- Leki sterydowe i inne leki
- Zespół Cushinga (nadmiar glikokortykostroidów)
- Zaburzenia genetyczne
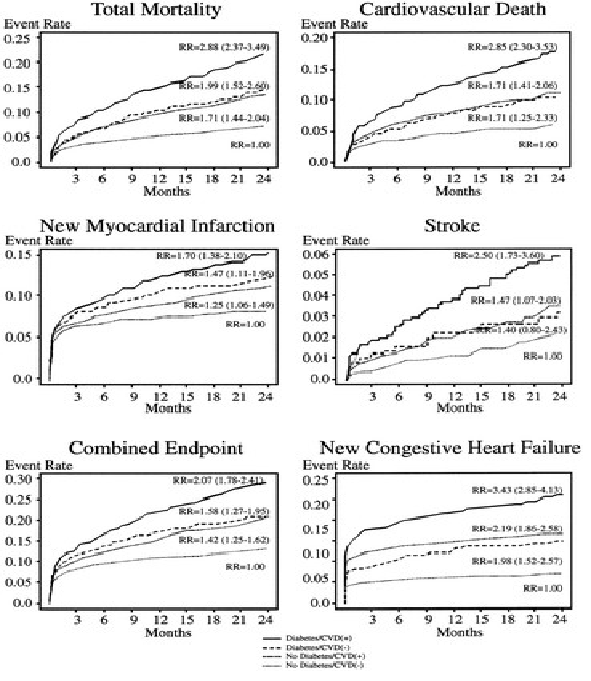
Cukrzyca jest ważnym czynnikiem ryzyka chorób układu krążenia
Powikłania tej choroby w postaci uszkodzenia dużych tętnic obwodowych, tętnic w sercu, mózgu (tzw. makroangiopatia) zaczynają się tworzyć na wiele lat przed jej rozpoznaniem. Badanie OASIS wykazało, że osoby chorujące na cukrzycę mają istotnie większe ryzyko wystąpienia zawału i niewydolności serca, udaru OUN i zgonu związanego z tymi schorzeniami.
Wśród najczęstszych przyczyn przedwczesnej śmierci wśród osób chorych na cukrzycę wymienia się na pierwszym miejscu właśnie wspomniane choroby serca i mózgu, ale również nowotwory i częstsze infekcje.
W następnej części artykułu omówione zostaną zagadnienia związane z ogólnymi zasadami prewencji cukrzycy typu 2 oraz z jej leczeniem (zmiana stylu życia, farmakoterapia).
Stanisław Surma, Julia Strózik, prof. dr hab. n. med. Krzysztof Łabuzek
Bibliografia
- Malmberg K, Yusuf S, Gerstein HC, Brown J, Zhao F, Hunt D, Piegas L, Calvin J, Keltai M, Budaj A. Impact of diabetes on long-term prognosis in patients with unstable angina and non-Q-wave myocardial infarction: results of the OASIS (Organization to Assess Strategies for Ischemic Syndromes) Registry. Circulation. 2000 Aug 29;102(9):1014-9.
- Diabetologia 2015 L. Czupryniak, K. Strojek Via Medica Gdańsk 2017
- Diabetologia Praktyczny Poradnik pod red. K. Strojka wydanie III uzup. i uaktualnione Termedia Poznań 2014
- Nowe trendy w diabetologii 2012/2013 pod red. L. Czupryniaka wyd. I Termedia Poznań 2012
- Cukrzyca pod red. Jacka Sieradzkiego wyd. II tom I Via Medica Gdańsk 2015
- Wytyczne PTD 2019 (https://cukrzyca.info.pl/zalecenia_kliniczne)