Międzynarodowa Federacja Diabetologiczna (IDF) opublikowała alarmujące dane: na świecie hiperglikemia po raz pierwszy rozpoznana w trakcie ciąży występuje u około jednej na sześć ciąż.
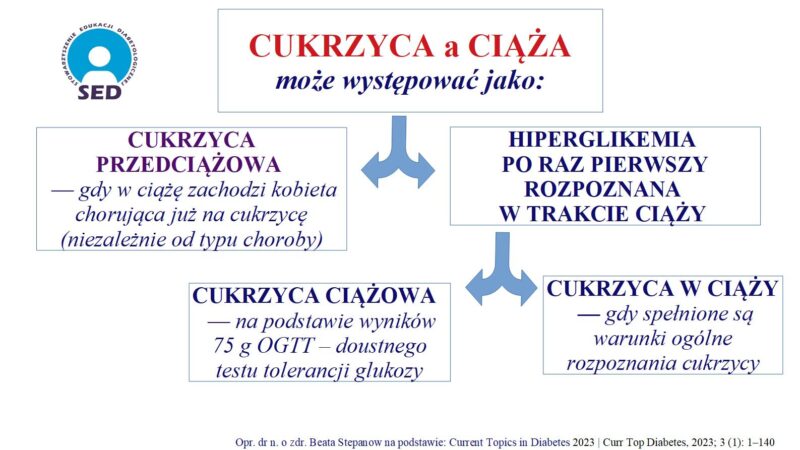
Warto na wstępie zaznaczyć, że cukrzyca w ciąży może występować jako cukrzyca przedciążowa (PGDM, pregestational diabetes mellitus) – ma miejsce, gdy w ciążę zachodzi kobieta chorująca już na cukrzycę (niezależnie od typu choroby) i hiperglikemia po raz pierwszy rozpoznana w trakcie ciąży, która potencjalnie może wystąpić u każdej kobiety w ciąży.
Pięć odpowiedzi na najczęściej zadawane pytania:
- Jak rozpoznać hiperglikemię po raz pierwszy rozpoznaną w trakcie ciąży?
- Czy istnieją czynniki, które wpływają na ryzyko wystąpienia hiperglikemii w czasie ciąży?
Czynniki podwyższonego ryzyka hiperglikemii w czasie ciąży to:
– ciąża po 35. roku życia,
– w wywiadzie porody dzieci o dużej masie ciała (> 4000 g),
– urodzenie noworodka z wadą rozwojową,
– zgony wewnątrzmaciczne w wywiadzie,
– nadciśnienie tętnicze,
– nadwaga lub otyłość,
– rodzinny wywiad w kierunku cukrzycy typu 2,
– rozpoznanie cukrzycy ciążowej w poprzednich ciążach,
– wielorództwo,
– zespół policystycznych jajników.
- Jakie powinnam mieć poziomy glukozy w trakcie ciąży z cukrzycą/ z cukrzycą ciążową?
Hiperglikemia w ciąży zwiększa ryzyko powikłań położniczych u ciężarnej i rozwijającego się płodu oraz rzutuje na dalszy rozwój dziecka. Dlatego niezależnie od rodzaju cukrzycy (przedciążowa czy hiperglikemia rozpoznana w czasie ciąży) należy dążyć do prawidłowych stężeń glukozy we krwi.
- Warto badać ciała ketonowe i glukozę w moczu?
Ciała ketonowe pojawiają się, jeśli nasz organizm nie otrzymuje odpowiedniej ilości węglowodanów. Organizm „głoduje” i zaczyna spalać odłożone w organizmie tłuszcze. W moczu pojawiają się produkty uboczne tego procesu – ciała ketonowe. U kobiet w ciąży dochodzi do tej sytuacji, gdy występują np. częste wymioty lub u tych, które nie zjadają małego posiłku przed snem. Warto posiadać testy paskowe do pomiaru ciał ketonowych w moczu i w godzinach porannych dokonać badania. Chwilowa obecność ciał ketonowych w moczu nie jest groźna dla zdrowia. Jeśli jednak się przedłuża, może doprowadzić do zakwaszenia organizmu. Jest to stan szczególnie niebezpieczny u kobiet w ciąży z cukrzycą, ponieważ może doprowadzić do śpiączki cukrzycowej.
- Jak powinnam się odżywiać i która aktywność jest dla mnie bezpieczna?
Aktywność fizyczna zmniejsza ilość tkanki tłuszczowej, poprawia spalanie glukozy, poprawia metabolizm węglowodanów i zmniejsza insulinooporność, co ma wpływ na uzyskanie zalecanych glikemii. O ile nie ma przeciwwskazań, zalecana jest aktywność fizyczna tlenowa o umiarkowanej intensywności, np. regularne spacery, aqua aerobic, joga, jazda na rowerze stacjonarnym, fitness – powinien to być odpowiedni program dla kobiet w ciąży.
Odżywianie w ciąży można ująć w 5 zaleceniach:
1) Zaleca się utrzymywanie 40–50% węglowodanów, preferowanie w diecie węglowodanów o niskim indeksie glikemicznym np. grube kasze (np. kasza gryczana, pęczak), pełnoziarnisty makaron lub z pszenicy durum gotowany na al dente, ryż brązowy lub dziki, pełnoziarniste pieczywo (najlepiej na zakwasie), nisko przetworzone płatki śniadaniowe (np. owsiane, górskie).
Owoce zawierają cukier – fruktozę, dlatego powinny być spożywane w kontrolowanych ilościach.
Najwięcej cukru zawierają winogrona, śliwki i bardzo dojrzałe owoce. Należy ograniczyć soki nawet bez dodatku cukru. Z diety powinny być wyeliminowane produkty dosładzane fruktozą i syropem glukozowo-fruktozowym (HFCS). Istotną rolę odgrywa błonnik w warzywach, które powinny być spożywane w ilości 4-6 porcji w ciągu doby, jako dodatek do każdego posiłku, ponieważ:
– zwalnia wchłanianie węglowodanów,
– daje uczucie sytości,
– pobudza ruchliwość i ukrwienie jelit, wpływa korzystnie na pracę przewodu pokarmowego,
– wpływa na rozwój pożądanej flory bakteryjnej.
W przypadku zleconej do posiłku insuliny należy z pielęgniarką diabetologiczną/dietetykiem omówić praktyczne zastosowanie wymienników węglowodanowych pamiętając, że 1 WW – wymiennik węglowodanowy (jednostka chlebowa, [ww]) – to jednostka używana w diabetologii, określająca 10 gramów węglowodanów przyswajalnych.
2) 30% białka – pożywienie powinno zawierać różne rodzaje białka z: chudego mięsa i wędlin, ryb (np. dorsz, sardynki, flądra, makrela atlantycka, mintaj, morszczuk, okoń, pstrąg tęczowy, sum), jaj, produktów mlecznych nisko tłuszczowych, najlepiej fermentowanych, nasion roślin strączkowych (np. fasola, groch, ciecierzyca, soczewica). W czasie ostatnich 10 tygodni ciąży wzrasta zapotrzebowanie na białko, jest ono niezbędne do prawidłowego wzrostu płodu.
3) 20–30% tłuszczów (w tym < 10% nasyconych zawartych m.in. w produktach pochodzenia zwierzęcego) – m in. pomagają w przyswajaniu witamin A, D, E, K i składników odżywczych, stanowią także materiał budulcowy błon komórkowych. Mają wpływ w sposób pośredni na stężenie glukozy, ponieważ zwalniają prace żołądka. Do smarowania pieczywa warto wykorzystać takie produkty jak np. serek kanapkowy, pasty warzywne, hummus, oliwa z oliwek/olej lniany.
4) Ilość wypijanych płynów to ok. 1,5-2 L (choć najlepiej ustalić z dietetykiem indywidualnie). Najlepsza woda mineralna (jeśli występuje nadciśnienie tętnicze, to woda niskosodowa), woda z plastrem cytryny/miętą, imbirem. Unikać należy soków owocowych (nawet 100%), wód smakowych, słodkich kaw, napojów energetycznych oraz zawierających kofeinę (kawa, herbata czarna, herbata zielona, kakao). Dzienna podaż kofeiny nie powinna przekraczać 200 mg.
5) Liczba kalorii zależna od masy ciała, wzrostu, aktywności fizycznej i wieku.
Rady dla „słodkiej” mamy 🙂
D – Dostosuj aktywność fizyczną do zaleceń lekarza
I – Interpretuj stężenia glukozy na czczo i po posiłkach
A – Analizuj ilość i jakość wypijanych płynów
B – Badaj ciała ketonowe w moczu
E – Edukuj siebie i swoich bliskich korzystając z porad swojego lekarza i położnej
T – Troszcz się o siebie z uśmiechem na twarzy
E – Entuzjastycznie przestrzegaj spożywania od 6 do 8 posiłków zgodnie z indywidualnymi zaleceniami
S – Systematycznie kontroluj przyrost masy ciała.
dr n. o zdr. Beata Stepanow
specjalista w dziedzinie pielęgniarstwa diabetologicznego
prezes Stowarzyszenia Edukacji Diabetologicznej






Dziękuję za ten wspaniały artykuł. Wreszcie merytoryczny, praktyczny ze wskazaniem źródła. Jestem położną i brakowało mi wiarygodnych informacji. Artykuł pozwolił mi na usystematyzowanie mojej wiedzy, choć muszę przyznać, że bardziej niewiedzy.
Pani dr Beata Stepanow jest dla mnie MISTRZEM edukacji diabetologicznej i szukam zawsze Jej artykułów.